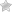Не будьте жертвой — предохраните себя!
Сердечно-сосудистые заболевания (ССЗ) представляют собой следующую группу болезней сердца и кровеносных сосудов.
- Ишемическая болезнь сердца (ИБС) — болезнь кровеносных сосудов, снабжающих кровью сердечную мышцу (инфаркт).
- Болезнь сосудов головного мозга — болезнь кровеносных сосудов, снабжающих кровью мозг (инсульт).
- Болезнь периферических артерий — болезнь кровеносных сосудов, снабжающих кровью руки и ноги.
- Повышенное кровяное давление (артериальная гипертензия).
- Ревмокардит — поражение сердечной мышцы и сердечных клапанов в результате ревматической атаки, вызываемой стрептококковыми бактериями. Заболевание вначале обычно проявляется в виде ангины или тонзиллита у детей.
- Врождённый порок сердца — существующие с рождения деформации строения сердца.
- Тромбоз глубоких вен и эмболия лёгких — образование в ножных венах сгустков крови, которые могут смещаться и двигаться к сердцу и лёгким.
Каковы общие симптомы наиболее грозных сердечно-сосудистых заболеваниях, таких как инфаркт и инсульт?
«Правильный рацион питания. Для поддержания здоровой сердечно-сосудистой системы огромное значение имеет сбалансированный рацион питания, включающий большое количество фруктов и овощей, блюда из цельного зерна, нежирное мясо, рыбу и бобовые с ограниченным потреблением соли, сахара и жира. Необходимо употреблять алкоголь в умеренных дозах.
Регулярная физическая активность. Для поддержания здорового состояния сердечно-сосудистой системы необходима регулярная физическая активность, минимум в течение получаса ежедневно; физическая активность в течение минимум одного часа большинство дней в неделю способствует поддержанию здорового веса.
Воздержание от употребления табака. Табак очень вреден для здоровья в любой разновидности: сигарет, сигар, трубок или жевательного табака и др. Пассивное курение также опасно. Риск развития инфаркта или инсульта начинает снижаться сразу же после прекращения употребления табачных изделий, а через год может снизиться на 50 %.
Знать своё кровяное давление. Высокое кровяное давление обычно не сопровождается какими-либо симптомами, но является одной из основных причин внезапного инсульта или инфаркта. Проверяйте свое кровяное давление и знайте ваши показатели. Если давление высокое, вам необходимо изменить образ жизни — перейти на здоровое питание, снизив потребление соли, и повысить уровни физической активности. Возможно, что для контроля кровяного давления вам будет необходимо принимать лекарственные препараты.
Знать уровень липидов в крови. Повышенное содержание холестерина в крови повышает риск развития инфарктов и инсультов. Необходимо контролировать уровень холестерина в крови с помощью здорового питания и, при необходимости, надлежащих лекарств.
Знать уровень сахара в крови. Повышенное содержание глюкозы в крови (диабет) повышает риск развития инфарктов и инсультов. Если у вас диабет, очень важно контролировать ваше кровяное давление и уровень сахара в крови для минимизации этого риска».
∗ DALY (Disability-Adjusted Life Year) — разработанный учёными Гарвардского университета показатель количества потенциальных лет здоровой жизни, утраченных из-за преждевременной смерти и нетрудоспособности вследствие болезней.
Для наиболее полного снижения вероятности развития фатальных исходов ССЗ необходимо проводить многофакторную профилактику.
«Необходимость борьбы с факторами риска развития ССЗ доказана в многочисленных исследованиях: прекращение курения снижает риск развития инсульта на 50 % уже через 6 мес., а 2–5 часов физической активности в день ассоциируется с уменьшением тяжести инсульта и лучшим восстановлением утраченных функций в случае его развития, уменьшение избыточной массы тела на 1 кг ведёт к снижению АД в среднем на 2 мм рт. ст. Патогенетическая связь абдоминального ожирения с ССЗ прослеживается достаточно чётко: выраженный коронарный атеросклероз, инфаркты миокарда и инсульты у больных с избыточной массой тела регистрируются значительно чаще, чем у лиц с нормальной массой тела».
Всемирная организация здравоохранения пришла к выводу, что «в настоящее время имеются значительные недостатки в осуществлении этих мер, особенно на уровне первичной медико-санитарной помощи» . Известно, что одним из факторов риска развития СН является артериальная гипертензия (АГ), однако только 28,37 % опрошенных терапевтов «информированы о ведущих механизмах развития СН при АГ. Устаревшие и неверные профессиональные представления могут быть барьером для ранней диагностики, лечения и профилактики СН при АГ» .
Запомните: только треть терапевтов могут реально помочь больным сердечной недостаточностью, остальные — будут ошибаться или лгать. Исходя из этого, перефразировав известную поговорку, можно сформулировать здравомыслящий вывод: на врача надейся, но сам не плошай.
В странах Европейского Союза для предварительной оценки риска развития ССЗ у лиц без симптомов ССЗ (см. выше «Каковы общие симптомы ССЗ») используется таблица SCORE* (англ. «Systematic COronary Risk Evaluation» — систематическая оценка коронарного риска), которая оценивает «10-летний риск развития ССЗ со смертельным исходом в регионах Европы с высоким риском по полу, возрасту, систолическому артериальному давлению, общему холестерину и статусу курения».
∗ Для данных категорий больных таблицу SCORE для оценки сердечно-сосудистого риска «применять не нужно, поскольку эти больные априорно относятся к категории очень высокого риска!».
Таблица SCORE разработана экспертами Европейского общества кардиологов на основании данных исследований более 205 тысяч человек.
Примечания к таблице
- Поскольку таблица SCORE предсказывает только смертельный риск, порог высокого риска определён как ≧ 5 %, а очень высокого риска — ≧8 %.
- «Шкала SCORE позволяет определить не только вероятность смертельного события, но и оценить общий риск развития ИБС, исходя из того, что для мужчин риск развития ИБС примерно в три раза выше, чем риск развития смертельного исхода от ССЗ. Например, риск, оцениваемый в 5 % смертельного исхода по шкале SCORE, трансформируется в риск развития ИБС путём умножения на 3, то есть составит 15 %; этот коэффициент у женщин равен 4».
- «Риск развития ССЗ выше у больных сахарным диабетом (СД). Причём у женщин он выше в 5 раз, у мужчин в 3 раза по сравнению с лицами, не имеющими СД. Следовательно, если по шкале SCORE риск фатального исхода оценивается, например, в 5 %, то для больных СД он выше в 5 раз у женщин и в 3 раза у мужчин и составляет соответственно 25 и 15 %».
Так как таблица SCORE охватывает возрастной диапазон от 40 до 65 лет, «отдельная проблема возникает при оценке риска у молодых людей; у них низкий абсолютный риск может маскироваться высоким относительным риском развития ССЗ. Поэтому, в соответствии с рекомендациями Европейских обществ, таблица абсолютного риска дополнена таблицей относительного риска . Представленная шкала отражает относительный риск по отношению к тому условному пациенту, риск которого оценивается как 1 — значение располагается в левой нижней ячейке левой колонки шкалы. Следовательно, у пациента, значение риска которого попадает в правую верхнюю ячейку правой колонки, относительный риск будет в 12 раз выше по сравнению с первым пациентом» .
Оценка индивидуального относительного риска проводится путём сравнения абсолютного риска данного пациента с риском некурящего человека того же пола и возраста, с систолическим АД < 140/90 мм рт. ст. и уровнем общего ХС < 5 ммоль/л.
Таблицу SCORE удобно использовать, чтобы убедиться в значительном уменьшении фатального риска ССЗ при отказе от курения, снижении уровня артериального давления и общего холестерина, а также иммиграции в одну из стран, приведённых в документе для стран с низким уровнем этого риска (low risk).
В отличие от SCORE электронная интерактивная версия определения риска развития сердечно-сосудистых осложнений «HeartScore предназначена в помощь врачам для оптимизации снижения индивидуального кардиоваскулярного риска» .
Методика определения суммарного сердечно-сосудистого риска с использованием таблицы SCORE «достаточно проста и доступна практически любому кардиологу и врачу общей практики. Для этого необходимо иметь под рукой шкалу SCORE, а также данные о пациенте: пол, возраст, статус курения, систолическое АД (мм рт. ст.), уровень общего ХС (ммоль/л или мг/дл)» .
За последние годы перечень уже известных факторов риска развития ССЗ (артериальная гипертензия, высокий уровень общего холестерина, курение, злоупотребление алкоголем, малоподвижный образ жизни, ожирение и др.) «пополнился другими, представляющими немалый интерес для практической кардиологии. В числе таких факторов риска — изменение липидного спектра крови; уровень С-реактивного белка (СРБ); несбалансированное питание; низкий индекс массы тела (менее 20), ассоциирующийся с высоким уровнем системного воспаления и многие другие».
«Для вторичной профилактики ССЗ у лиц с уже имеющимся заболеванием, включая диабет, необходимо проведение лечения с использованием следующих лекарственных средств (дополнительно проконсультируйтесь у благоразумного и добросовестного врача. — В. Б.):
Полученные положительные результаты, в основном, не связаны друг с другом, однако, если они применяются в сочетании с прекращением курения, можно предотвратить почти 75 % повторных сосудистых нарушений».
Сердечно-сосудистые заболевания (сокр. ССЗ) — большая группа болезней сердца и сосудов, в которую входят: гипертония (повышенное кровяное давление), ишемическая болезнь сердца (инфаркт миокарда), нарушения мозгового кровообращения (инсульт), сердечная недостаточность, врождённые пороки сердца и ревматические болезни сердца.
ССЗ являются самой распространённой причиной смерти во всём мире.
Как и с другими алиментарно-зависимыми заболеваниями основными факторами риска ССЗ являются неправильное питание, низкий уровень физической активности, курение и употребление алкоголя. Эти факторы способствуют повышению кровяного давления, увеличению уровня глюкозы и липидов в крови, а также появлению избыточной массы тела и ожирения.
Одной из причин развития артериальной гипертензии является избыточное поступление с рационом поваренной соли при низком уровне кальция.
Большую роль в развитии различных заболеваний сосудов и сердца играет количество поступающих общих жиров и НЖК (насыщенных жирных кислот) свыше 30% от общей калорийности рациона.
Помимо НЖК опасность представляют трансизомеры жирных кислот. Согласно оценке специалистов ВОЗ каждый год от сердечно-сосудистых заболеваний, обусловленных потреблением транс-жиров, умирает более 500 000 человек. Потребление транс-жиров в больших количествах увеличивает риск развития атеросклероза, что может привести к нарушению кровообращения. А затем и к инфарктам и инсультам.
Основными неспецифическими мерами профилактики сердечно-сосудистых заболеваний являются отказ от табака и алкоголя, снижение количества животных жиров в рационе и увеличение продуктов содержащих ПНЖК (Полиненасыщенные жирные кислоты). Особенно среди ПНЖК стоит выделить омега-3 жирные кислоты, источником которых является жир морских рыб, и их способность нормализовывать жировой обмен. Увеличение в рационе количества фруктов и овощей для поддержания поступления оптимального количества пищевых волокон. А также не стоит досаливать еду. Для профилактики гипертонической болезни рекомендуется съедать не более 5 г поваренной соли в сутки.
Симптомы кардиальной патологии
В список признаков, по которым можно заподозрить ту или иную болезнь сердца, входят:
- Боли в грудной клетке.
- Чувство усиленного или учащенного сердцебиения.
- Чувство «замирания» в работе сердца, перебоев правильного ритма сердца.
- Нехватка воздуха совместно с учащением частоты дыхания – одышка.
- Отеки на нижних конечностях в сочетании с чувством тяжести в правом подреберье.
- Головокружение, мелькание мушек или кругов перед глазами, спутанность сознания до его потери.
Каждый из признаков не всегда встречается изолированно. Обычно наблюдается сочетание симптомов, что может сказать об одновременном существовании нескольких болезней сердца или о комплексном проявлении одной. Большинство пациентов коморбидны, т.е. имеют множество заболеваний одновременно, и сердечная патология практически всегда включена в их список.
Кардиальные боли
Болевые ощущения в грудной клетке как симптом патологии сердца могут проявляться в виде:
- Приступов ангинозной боли.
- Кардиалгии.
Ангинозная боль
Первая является основным симптомом стабильной стенокардии напряжения как одной из самых распространенных форм ишемической болезни сердца (ИБС). Для ангинозных приступов характерна локализация болевых ощущений за грудиной, но также они могут «отдавать» в левую верхнюю конечность, левую половину шеи, нижней челюсти, но никогда не вправо. Отраженная боль такая же ноющая или тянущая, зачастую ее путают с шейным остеохондрозом или патологией нервов верхней конечности.
Боль тянущая, сжимающая, сдавливающая, заставляющая остановиться и замереть. Часто ее сравнивают с чувством жжения, «связывания узла веревки», будто бы за грудиной режет, ноет, щипет или разламывает. Возникает она, когда сердце начинает ощущать острую нехватку кислорода и питательных веществ, а коронарные сосуды не могут обеспечить достаточный приток крови вследствие неполного закрытия атеросклеротической бляшкой или спазма (для вариантной стенокардии Принцметала).
Провоцируют приступ:
- пик физических нагрузок,
- переохлаждение,
- эмоциональный стресс,
- курение,
следовательно, человек замечает ее во время бодрствования.
При вариантной стенокардии боль, напротив, появляется в предутренние часы. Ангинозная боль обычно снимается за 5 минут (максимум за 15 минут), эффективным оказывается нитроглицерин в спрей-дозах или таблетках под язык.
Ангинозная боль сопровождает и другие формы ИБС:
- нарушения ритма сердца,
- острый инфаркт миокарда,
- нестабильную стенокардию напряжения.
Отличается лишь характер болевого приступа. Ощущения острые, колющие, стреляющие, имеют более четкую локализацию (больной может указать место боли пальцем), могут «отдавать» и в любое место правой половины грудной клетки, сохраняя те же характеристики. Нитроглицерин не оказывается эффективным в течение даже 15 минут. Среди причин при возникновении такой клиники наиболее вероятен инфаркт миокарда или нестабильная стенокардия напряжения, что в течение первых суток с момента появления характерной симптоматики именуется как «острый коронарный синдром» (ОКС).
Кардиалгии
Это противоположная группа болей, причинами которых могут выступить сердечные и внесердечные заболевания:
Сердечные причины:
- Миокардит и перикардит (боль не имеет четкой локализации и сочетается с проявлениями воспалительного ответа иммунной системы на воспаление в сердечных тканях — общее недомогание, слабость, повышение температуры тела, воспалительная картина в общем анализе крови).
- Ушиб сердца (вследствие травмы грудной клетки в проекции сердца; если наступает разрыв стенки желудочков, боль носит острый характер и сохраняется в покое, не подвластна действию анальгетиков; грозит быстрым развитием сдавления сердца из-за излития крови в перикард).
Внесердечные причины:
- Язвенная болезнь желудка (изначально боль локализуется в левом подреберье и эпигастрии, стихает после приема пищи, может сопровождаться отрыжкой кислым).
- Гастроэзофагеальная рефлюксная болезнь — ГЭРБ (боль появляется после приема пищи, обусловлена забросом кислого содержимого желудка в пищевод, также сопровождается кислым привкусом во рту, изжогой).
- Диафрагмальная грыжа, особенно у детей (характеристика боли совпадает с ГЭРБ).
- ТЭЛА — тромбоэмболия легочной артерии (боль острая, периодическая, сопровождается кашлем с возможной примесью прожилок крови, одышкой, нарастающим цианозом кожных покровов).
- Сухой и экссудативный плеврит (четкая связь с дыхательными движениями, уменьшается при снижении подвижности «больной» стороны).
- Пневмоторакс (болевые ощущения резкие, развитие их вследствие травмы, четкая связь с дыхательными движениями).
- Межреберная герпетическая невралгия (боли по ходу межреберных нервов по нижнему краю ребер, носят стреляющий, жгучий характер, сопровождаются характерными пузырьковыми высыпаниями, могут появиться после перенесенного герпеса на губах или наружных половых органах).
- Синдромы сдавления пучков плечевого сплетения (сопровождаются нарушением функции соответствующих нервов с выпадением двигательной, чувствительной, трофической функции).
- Шейный и (очень редко) грудной остеохондроз (совместно с болевыми ощущениями наблюдается локальная болезненность при давлении на позвонки, ограничение подвижности соответствующих отделов позвоночника, неврологическая симптоматика).
- Переедание – гастрокардиальный синдром.
Изменение сердцебиения
Список болезней сердца, при которых претерпевает изменения правильный сердечный ритм, включает различные виды аритмий. В норме человек не ощущает биение сердца, либо может чувствовать слабые ритмичные толчки. Нормальным является и ощущаемое незначительное замедление частоты сокращений сердца во время вдоха. Поэтому различные перебои ритма, сопровождающиеся страхом смерти, потерей сознания, болями в груди, вегетативными реакциями (покраснение лица, похолодание конечностей и др.) вполне могут явиться первыми признаками аритмии.
У таких больных после снятия ЭКГ и выполнения холтеровского мониторирования ЭКГ выявляют один из трех типов аритмий:
- Нарушения образования импульса:
- Синусовая тахикардия (частота сердцебиения более 90 в минуту при нормальном синусовом ритме).
- Синусовая брадикардия (частота сердцебиения менее 60 в минуту при нормальном синусовом ритме).
- Синдром слабости синусового узла.
- Экстрасистолия (внеочередные сокращения).
- Пароксизмальная тахикардия (приступы учащенного сердцебиения).
- Трепетание предсердий/желудочков.
- Мерцание (фибрилляция) предсердий/желудочков.
- Нарушения проведения импульса по клеткам проводящей системы сердца:
- Синоатриальная блокада (нарушение проведения сигнала через синусовый узел правого предсердия).
- Атрио-вентрикулярная блокада (нарушение проведения сигнала через атрио-вентрикулярный узел в межпредсердной перегородке).
- Внутрипредсердная блокада (нарушение проведения сигнала через волокна, связывающие оба предсердия).
- Комбинация нарушений (парасистолия, образования дополнительных ритмов, атриовентрикулярная диссоциация).
Одышка
В качестве одного из главных симптомов и характерных признаков болезней сердца выступает одышка. Клинически она выражается в чувстве нехватки воздуха, попытках организма более интенсивно потреблять кислород. Одышка может иметь два происхождения – сердечное и легочное. В первом случае дефицит адекватного газообмена в легочной ткани вызван сердечной патологией, а именно нарушением нормального цикла сердечного сокращения с застоем крови в левых камерах и легочных венах. Во втором случае одышка обусловлена патологией легких (хроническая обструктивная болезнь, пневмокониоз, пневмония, бронхоэктатическая болезнь). Это важный клинический признак развившейся ТЭЛА при одновременном наличии боли в грудной клетке, прожилок крови в отходящей мокроте.
«Сердечная» одышка носит инспираторный характер, то есть возникает на вдохе. Ее можно встретить у мужчин и у женщин при:
- Инфаркте миокарда.
- Кардиомиопатиях, миокардитах, клапанных сердечных пороках, тяжелой стенокардии, приведших к развитию хронической сердечной недостаточности (ХСН).
- Срыве правильного ритма сердца.
У пациентов развивается так называемый «отек легких», имеющий две стадии – интерстициальную и альвеолярную. В первую фазу застоявшаяся в легочных сосудах кровь (ее жидкая часть) начинает преодолевать барьер в виде сосудистой стенки и попадает в межклеточное пространство легких. Именно тогда пациента может беспокоить сухой кашель при заболевании сердца, в легких выслушиваются сухие хрипы. Во вторую фазу жидкость попадает непосредственно в альвеолы легких, способствуя усугублению состояния, нарастанию одышки, влажным дистантным хрипам.
Отечный синдром и гепатомегалия
Формирование отеков и увеличение размеров печени в сочетании с одышкой – признаки ХСН. Они характеризуют наличие застоя крови в большом круге кровообращения из-за неспособности сердца полноценно сокращаться, «прокачивая» весь объем крови. Отеки появляются ближе к вечерним часам, локализуются симметрично на обеих нижних конечностях, имеют плотную консистенцию.
Выраженная сердечная недостаточность приводит к отекам в полостях организма:
- асциту (жидкость в брюшной полости),
- гидротораксу (жидкость в плевральной полости),
- гидроперикарду (жидкость в полости перикарда).
Отеки почечного происхождения, напротив, более выражены в утренние часы, мягкие, теплые, преобладают в области лица и в течение дня под действием силы тяжести спускаются по подкожной жировой клетчатке в нижние отделы организма.
Как правило, параллельно отекам появляется увеличение размеров печени, что может оказаться для пациента бессимптомным либо дебютировать тяжестью или притупленными болями в правом подреберье. При гепатомегалии необходимо исключить патологию печени (цирроз, гепатит, опухолевое поражение, паразитозы) посредством биохимического анализа крови (АЛТ, АСТ, билирубин, щелочная фосфатаза, общий холестерин), анализа на специфических возбудителей, УЗИ органов брюшной полости.
Усугубление симптомов ХСН происходит после физической активности, что в значительной мере ухудшает качество жизни пациентов и ограничивает их повседневную подвижность. Чаще сердечную недостаточность диагностируют после 40 лет, особенно у пожилых людей, однако, и молодые подвержены этой патологии. Привести к ХСН могут:
- Аритмии.
- Постинфарктный кардиосклероз.
- Стенокардия напряжения.
- Миокардит.
- Кардиомиопатии.
- Пороки клапанов сердца.
- Длительная тяжелая анемия.
Потеря сознания, головокружение, «мушки» перед глазами
Являются главными признаками сниженной перфузии тканей головного мозга, т.е. нехватки глюкозы и кислорода в нейронах. Состояния, сопровождающиеся данными симптомами, возникают при недостатке кровообращения в большом круге сердца. Это, в свою очередь, связано с малым сердечным выбросом вследствие:
- Инфаркта миокарда.
- Расслоения аневризмы аорты, стенки сердца.
- Стеноза (сужения) аортального клапана, в том числе ревматического происхождения.
- Стеноза аорты.
- Констриктивного или экссудативного перикардита.
- Миокардита.
- Аритмии.
Следует дифференцировать сердечные и внесердечные причины потери сознания. Так к временному снижению уровня сознания или его потере с предшествующими головокружением, мельканием «мушек» или шаров света перед глазами могут привести:
- Транзиторные ишемические атаки (сопровождаются неврологическими расстройствами — нарушением движения, чувствительности, речи, глотания, движений глазных яблок и т.д.).
- Вегето-сосудистая дистония с падением уровня артериального давления.
- Различные виды шока (гиповолемический, анафилактический, инфекционно-токсический).
- Коллапс с резким значительным падением артериального давления.
- Синдром позвоночной артерии.
- Травма шейного отдела позвоночника.
- Токсическое воздействие.
- Генерализованный приступ затылочной эпилепсии.
- Постуральная гипотензия (после резкой перемены положения тела).
Симптомы болезней сердца у женщин не отличаются от симптомов болезней сердца у мужчин. При наличии того или иного признака, по которому возможно заподозрить кардиальную патологию, следует обратиться к терапевту или кардиологу. При необходимости лечащий врач привлекает к обследованию невролога, гастроэнтеролога, пульмонолога. Только раннее выявление заболевания практически во всех случаях приводит к наиболее благоприятному его исходу.
Каковы факторы риска сердечно-сосудистых заболеваний?
Основными факторами риска болезней сердца и инсульта являются неправильное питание, физическая инертность, употребление табака и вредное употребление алкоголя.
Воздействие поведенческих факторов риска на человека может проявляться в виде повышения кровяного давления, повышения уровня глюкозы в крови, повышения уровня липидов в крови, а также избыточной массы тела и ожирения. Оценка этих «промежуточных факторов риска» может проводиться в учреждениях первичной медико-санитарной помощи, и они могут указывать на повышенный риск развития инфаркта миокарда, инсульта, сердечной недостаточности и других осложнений.
Доказано, что прекращение употребления табака, уменьшение потребления соли, потребление фруктов и овощей, регулярная физическая активность и предотвращение вредного употребления алкоголя снижают риск развития сердечно-сосудистых заболеваний. Кроме того, для снижения риска развития ССЗ и профилактики инфаркта и инсульта при диабете, повышенном кровяном давлении и повышенном уровне липидов может быть необходима лекарственная терапия. В целях усиления мотивации людей в отношении выбора и поддержания здоровых форм поведения необходима политика в области здравоохранения, обеспечивающая создание благоприятной среды для возможности здорового выбора и его приемлемости по стоимости.
Для того чтобы люди выбирали и поддерживали здоровые формы поведения, необходима политика по созданию окружающей среды, благоприятной для обеспечения здорового выбора, его доступности и приемлемости по стоимости.
Существует также целый ряд факторов, влияющих на развитие хронических болезней, или основополагающих причин. Они являются отражением основных движущих сил, приводящих к социальным, экономическим и культурным изменениям — это глобализация, урбанизация и старение населения. Другими определяющими факторами для ССЗ являются нищета, стресс и наследственные факторы.
Каковы общие симптомы сердечно-сосудистых заболеваний?
Симптомы инфаркта и инсульта
Зачастую лежащая в основе заболевания болезнь кровеносных сосудов протекает бессимптомно. Инфаркт или инсульт могут быть первыми предупреждениями о заболевании. Симптомы инфаркта включают:
- боль или неприятные ощущения в середине грудной клетки;
- боль или неприятные ощущения в руках, левом плече, локтях, челюсти или спине.
Кроме того, человек может испытывать затруднения в дыхании или нехватку воздуха; тошноту или рвоту; чувствовать головокружение или терять сознание; покрываться холодным потом и становиться бледным. Женщины чаще испытывают нехватку дыхания, тошноту, рвоту и боли в спине и челюсти.
Наиболее распространенным симптомом инсульта является внезапная слабость в лице, чаще всего с какой-либо одной стороны, руке или ноге. Другие симптомы включают неожиданное онемение лица, особенно с какой-либо одной стороны, руки или ноги; спутанность сознания; затрудненную речь или трудности в понимании речи; затрудненное зрительное восприятие одним или двумя глазами; затрудненную походку, головокружение, потерю равновесия или координации; сильную головную боль без определенной причины, а также потерю сознания или беспамятство.
Люди, испытывающие эти симптомы, должны немедленно обращаться за медицинской помощью.
Что такое ревмокардит?
Ревмокардит — это повреждение сердечных клапанов и сердечной мышцы в результате воспаления и рубцевания, вызванного ревматической лихорадкой. Причиной ревматической лихорадки является аномальная реакция организма на стрептококковую инфекцию. Заболевание вначале обычно проявляется в виде ангины или тонзиллита у детей.
Ревматическая атака поражает, в основном, детей в развивающихся странах, особенно в условиях широко распространенной нищеты. Во всем мире с ревмокардитом связано почти 2% всех случаев смерти от сердечно-сосудистых заболеваний.
Симптомы ревмокардита
- Симптомы ревмокардита включают: нехватку дыхания, усталость, нерегулярные сердцебиения, боли в груди и потерю сознания.
- Симптомы ревматической атаки включают: повышенную температуру, боль и опухание суставов, тошноту, желудочные спазмы и рвоту.
Почему сердечно-сосудистые заболевания являются вопросом развития в странах с низким и средним уровнем дохода?
- Как минимум, 75% случаев смерти от ССЗ в мире происходят в странах с низким и средним уровнем дохода.
- Люди в странах с низким и средним уровнем дохода нередко не могут пользоваться преимуществами программ по оказанию комплексной первичной медико-санитарной помощи для раннего выявления и лечения лиц с факторами риска, в отличие от людей в странах с высоким уровнем дохода.
- Люди в странах с низким и средним уровнем дохода, страдающие от ССЗ и других неинфекционных болезней, имеют меньший доступ к эффективным и справедливым медико-санитарным службам, отвечающим их потребностям (включая службы раннего выявления). В результате многие люди умирают в более молодом возрасте от ССЗ и других неинфекционных заболеваний, часто в самые продуктивные годы жизни.
- Особенно страдают самые бедные люди в странах с низким и средним уровнем дохода. На уровне отдельных семей появляется достаточно фактических данных, свидетельствующих о том, что ССЗ и другие неинфекционные заболевания способствуют дальнейшему обнищанию семей из-за катастрофических расходов на медицинскую помощь и высокой доли расходов из собственных средств.
- На макроэкономическом уровне ССЗ накладывают тяжелое бремя на экономику стран с низким и средним уровнем дохода.
Каким образом можно уменьшить бремя сердечно-сосудистых заболеваний?
Для профилактики сердечно-сосудистых заболеваний и борьбы с ними ВОЗ определила ряд «наиболее выгодных» или высокоэффективных с точки зрения затрат мероприятий, практически осуществимых даже в условиях низкой обеспеченности ресурсами. Они включают меры вмешательства 2 видов — для всего населения и индивидуальные меры, которые могут использоваться в сочетании друг с другом для снижения высокого бремени сердечно-сосудистых заболеваний.
Примерами мер, которые могут осуществляться для снижения ССЗ на общенациональном уровне, являются следующие:
- всесторонняя политика борьбы против табака;
- налогообложение с целью снижения потребления продуктов с высоким содержанием жиров, сахара и соли;
- строительство пешеходных и велосипедных дорожек для повышения уровня физической активности;
- стратегии, направленные на снижение вредного употребления алкоголя;
- обеспечение правильного питания детей в школах.
Для профилактики первых инфарктов миокарда и инсультов медико-санитарные меры индивидуального характера должны быть ориентированы на лиц со средним или высоким уровнем общего сердечно-сосудистого риска или тех, у кого отдельные факторы риска, такие как диабет, гипертония и гиперхолестеринемия, превышают уровни, рекомендованные для проведения лечения.
Первые меры (комплексный подход с учетом всех факторов риска) более эффективны с точки зрения затрат, чем вторые, и они способны значительно снизить частоту случаев сердечно-сосудистых нарушений. Этот подход практически осуществим в условиях низкой обеспеченности ресурсами, включая использование неврачебного медицинского персонала.
Для вторичной профилактики ССЗ у лиц с уже имеющимся заболеванием, включая диабет, необходимо проведение лечения с использованием следующих лекарственных средств:
- аспирин;
- бета-блокаторы;
- ингибиторы ангиотензинпревращающего фермента;
- статины.
Полученные положительные результаты, в основном, не связаны друг с другом, однако, если они применяются в сочетании с прекращением курения, можно предотвратить почти 75% повторных сосудистых нарушений. В настоящее время имеются значительные недостатки в осуществлении этих мер, особенно на уровне первичной медико-санитарной помощи.
Кроме того, для лечения ССЗ иногда требуются дорогостоящие хирургические операции. К ним относятся:
- аортокоронарное шунтирование;
- баллонная ангиопластика (при которой через артерию вводится небольшой баллонный катетер для восстановления просвета закупоренного сосуда);
- пластика и замена клапана;
- пересадка сердца;
- операции с использованием искусственного сердца.
Для лечения некоторых ССЗ требуются медицинские устройства. К таким устройствам относятся кардиостимуляторы, искусственные клапаны и заплаты для закрытия отверстий в сердце.
Деятельность ВОЗ
Под руководством ВОЗ в 2013 году все государства-члены (194 страны) достигли согласия в отношении глобальных механизмов для снижения бремени предотвратимых НИЗ, включая «Глобальный план действий по профилактике НИЗ и борьбе с ними на 2013-2020 годы». Этот план направлен на сокращение числа случаев преждевременной смерти от НИЗ на 25% к 2025 году с помощью 9 добровольных глобальных целей. 2 из этих глобальных целей непосредственно направлены на профилактику ССЗ и борьбу с ними.
Шестая цель Глобального плана действий в отношении НИЗ предусматривает снижение распространенности случаев повышенного кровяного давления в мире на 25%. Повышенное кровяное давление является одним из основных факторов риска сердечно-сосудистых заболеваний. Уровень распространенности повышенного кровяного давления (определяемого как систолическое и/или диастолическое давление ≥140/90 мм. рт.ст.) в мире среди лиц в возрасте 18 лет и старше в 2014 году составлял около 22%.
Для достижения этой цели необходимо снизить частоту случаев гипертонии путем осуществления общенациональных мер политики, направленных на борьбу с поведенческими факторами риска, включая вредное употребление алкоголя, отсутствие физической активности, избыточную массу тела, ожирение и высокий уровень потребления соли. Для раннего выявления и экономически эффективного ведения случаев гипертонии в целях профилактики инфаркта миокарда, инсульта и других осложнений необходим подход с учетом всех факторов риска.
Восьмая цель Глобального плана действий в отношении НИЗ предусматривает обеспечение, по крайней мере, для 50% людей, имеющих соответствующие показания, лекарственной терапии и консультирования (включая контроль гликемии) для профилактики инфаркта миокарда и инсульта. Профилактика инфаркта и инсульта с помощью комплексного подхода с учетом общего сердечно-сосудистого риска является более эффективной с точки зрения затрат мерой, чем проведение лечения на основе только пороговых значений отдельных факторов риска, и она должна являться частью базового пакета услуг для обеспечения всеобщего охвата медико-санитарной помощью. Для достижения этой цели потребуется укрепление основных компонентов системы здравоохранения, включая финансирование служб медицинской помощи для обеспечения доступа к основным технологиям здравоохранения и основным лекарственным средствам для лечения НИЗ.
В 2015 году страны приступят к установлению национальных целевых ориентиров и оценке достигнутого прогресса в отношении базовых показателей 2010 года, указанных в «Докладе о ситуации в области неинфекционных заболеваний в мире, 2014 год». Генеральная Ассамблея ООН проведет в 2018 году третье совещание высокого уровня по НИЗ для рассмотрения прогресса в достижении странами добровольных глобальных целей к 2025 году.